Un blog sobre información acerca de medicina: novedades, curiosidades, datos importantes, prevención de enfermedades, etc. Soy una simple estudiante de medicina tratando de aportar su granito de arena. (Se aceptan críticas constructivas y sugerencias).
La lección de anatomía

lunes, 27 de agosto de 2012
domingo, 26 de agosto de 2012
DIABETES MELLITUS
DIABETES MELLITUS
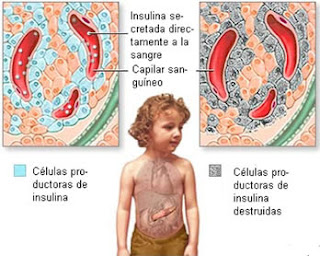
La diabetes mellitus es un trastorno crónico del metabolismo de los carbohidratos, las grasas y las proteínas. Se caracteriza por el defecto o déficit de la respuesta de la secreción de insulina, con alteración del uso de los azúcares y la consiguiente hiperglucemia (aumento del nivel de glucosa en sangre). Alrededor de100 millones de personas padecen diabetes a nivel mundial. La diabetes puede ser secundaria a cualquier enfermedad que produzca destrucción masiva de los islotes pancreáticos.
El páncreas es dividido funcionalmente en 2: el páncreas exócrino (que sintetiza y libera en el duodeno enzimas digestivas) y el endócrino (compuesto por grupos microscópicos de células, denominados islotes de Langerhans; los 4 tipos celulares principales son α, β, δ y PP. Las células β son las encargadas de sintetizar insulina).
En condiciones normales, la insulina es liberada cuando aumenta la glucemia. Esta hormona es esencial para:
-el transporte de glucosa y aminoácidos a través de las membranas celulares
-la formación de glucógeno (forma de almacenamiento de la glucosa) en el hígado y los músculos esqueléticos
-conversión de la glucosa en triglicéridos
-síntesis de ácidos nucleicos
-síntesis de proteínas
Las formas más frecuentes de presentación de diabetes mellitus se denominan tipo 1 y tipo 2. Un tercer grupo, se conoce como diabetes juvenil de inicio en la madurez (MODY, por sus siglas en inglés), y se debe a defectos genéticos de la función de las células β; representa menos del 5% de los casos y se manifiesta por hiperglucemia leve.
Diabetes Mellitus tipo 1
También conocida como diabetes mellitus insulinodependiente (DMID); constituye alrededor del 10% de todos los casos de diabetes primaria. Se debe a una falta absoluta de insulina, causada por la reducción de la masa de las células β. Suele desarrollarse durante la infancia y se agrava durante la pubertad. Estos pacientes dependen de la administración de insulina para su supervivencia. Sin insulina, estos individuos desarrollan cetoacidosis y coma diabético. La destrucción de las células β se debe a la susceptibilidad genética, la autoinminidad y la agresión ambiental.
Este tipo de diabetes se manifiesta con poliuria (aumento en la frecuencia de las micciones), polidipsia (aumento de la sed), polifagia (aumento del apetito) y cetoacidosis. El paciente pierde peso y presenta debilidad muscular. Con respecto a la cetoacidosis, afecta casi de manera excluyente a los diabéticos de tipo 1; el déficit de insulina conduce a la degradación excesiva de los depósitos de grasa, aumentando el nivel de ácidos grasos libres, los cuales son oxidados en el hígado produciendo cuerpos cetónicos. Si la deshidratación dificulta la eliminación de los cuerpos cetónicos a través de la orina, entonces los protones se acumulan en el plasma generando acidosis metabólica general.
Diabetes Mellitus tipo 2
También llamada diabetes mellitus no insulinodependiente (DMNID), representa al 80-90% de los casos. Si bien no está del todo clara la patogenia de este tipo de diabetes, se sabe que los factores genéticos y el estilo de vida juegan un rol relevante. Se caracteriza por 2 defectos metabólicos: la alteración de la secreción de insulina y la disminución de la respuesta de los tejidos frente a la acción de la hormona (resistencia a la insulina).
La diabetes de tipo 2 también puede manifestarse con poliuria y polidipsia. Si bien también sufren alteraciones metabólicas, éstas son más fáciles de controlar y menos graves que en la diabetes de tipo 1. Cuando se descompensan, estos pacientes sufren un cuadro de coma hiperosmolar no cetósico.
Aproximadamente el 80% de los diabéticos de tipo 2 son obesos, siendo la obesidad abdominal la que ejerce un impacto mayor. Para muchos diabéticos obesos, la pérdida de peso y el ejercicio físico puede combatir la intolerancia a la glucosa, principalmente durante las primeras fases de la enfermedad.
Complicaciones
La morbilidad asociada a la diabetes de larga evolución, de cualquier tipo, se debe primordialmente a aterosclerosis (alteración morfológica de las arterias), microangiopatía (alteración de los vasos de pequeños calibres), retinopatía (afección de la retina), nefropatía (alteración del riñón) y neuropatía (alteración de los nervios).
En ambas formas de diabetes, las complicaciones de la aterosclerosis, como el infarto agudo de miocardio, el accidente cerebro vascular, la gangrena de los miembros inferiores o la insuficiencia renal, son los episodios más frecuentes y peligrosos. Por otro lado, los diabéticos son más susceptibles a las infecciones de la piel y a la tuberculosis, la neumonía y la pielonefritis. Estas infecciones constituyen la causa de muerte de alrededor del 5% de los diabéticos.

 |
| Islotes de Langerhans |
La diabetes mellitus es un trastorno crónico del metabolismo de los carbohidratos, las grasas y las proteínas. Se caracteriza por el defecto o déficit de la respuesta de la secreción de insulina, con alteración del uso de los azúcares y la consiguiente hiperglucemia (aumento del nivel de glucosa en sangre). Alrededor de100 millones de personas padecen diabetes a nivel mundial. La diabetes puede ser secundaria a cualquier enfermedad que produzca destrucción masiva de los islotes pancreáticos.
El páncreas es dividido funcionalmente en 2: el páncreas exócrino (que sintetiza y libera en el duodeno enzimas digestivas) y el endócrino (compuesto por grupos microscópicos de células, denominados islotes de Langerhans; los 4 tipos celulares principales son α, β, δ y PP. Las células β son las encargadas de sintetizar insulina).
En condiciones normales, la insulina es liberada cuando aumenta la glucemia. Esta hormona es esencial para:
-el transporte de glucosa y aminoácidos a través de las membranas celulares
-la formación de glucógeno (forma de almacenamiento de la glucosa) en el hígado y los músculos esqueléticos
-conversión de la glucosa en triglicéridos
-síntesis de ácidos nucleicos
-síntesis de proteínas
Las formas más frecuentes de presentación de diabetes mellitus se denominan tipo 1 y tipo 2. Un tercer grupo, se conoce como diabetes juvenil de inicio en la madurez (MODY, por sus siglas en inglés), y se debe a defectos genéticos de la función de las células β; representa menos del 5% de los casos y se manifiesta por hiperglucemia leve.
Diabetes Mellitus tipo 1
También conocida como diabetes mellitus insulinodependiente (DMID); constituye alrededor del 10% de todos los casos de diabetes primaria. Se debe a una falta absoluta de insulina, causada por la reducción de la masa de las células β. Suele desarrollarse durante la infancia y se agrava durante la pubertad. Estos pacientes dependen de la administración de insulina para su supervivencia. Sin insulina, estos individuos desarrollan cetoacidosis y coma diabético. La destrucción de las células β se debe a la susceptibilidad genética, la autoinminidad y la agresión ambiental.
Este tipo de diabetes se manifiesta con poliuria (aumento en la frecuencia de las micciones), polidipsia (aumento de la sed), polifagia (aumento del apetito) y cetoacidosis. El paciente pierde peso y presenta debilidad muscular. Con respecto a la cetoacidosis, afecta casi de manera excluyente a los diabéticos de tipo 1; el déficit de insulina conduce a la degradación excesiva de los depósitos de grasa, aumentando el nivel de ácidos grasos libres, los cuales son oxidados en el hígado produciendo cuerpos cetónicos. Si la deshidratación dificulta la eliminación de los cuerpos cetónicos a través de la orina, entonces los protones se acumulan en el plasma generando acidosis metabólica general.
Diabetes Mellitus tipo 2
También llamada diabetes mellitus no insulinodependiente (DMNID), representa al 80-90% de los casos. Si bien no está del todo clara la patogenia de este tipo de diabetes, se sabe que los factores genéticos y el estilo de vida juegan un rol relevante. Se caracteriza por 2 defectos metabólicos: la alteración de la secreción de insulina y la disminución de la respuesta de los tejidos frente a la acción de la hormona (resistencia a la insulina).
La diabetes de tipo 2 también puede manifestarse con poliuria y polidipsia. Si bien también sufren alteraciones metabólicas, éstas son más fáciles de controlar y menos graves que en la diabetes de tipo 1. Cuando se descompensan, estos pacientes sufren un cuadro de coma hiperosmolar no cetósico.
Aproximadamente el 80% de los diabéticos de tipo 2 son obesos, siendo la obesidad abdominal la que ejerce un impacto mayor. Para muchos diabéticos obesos, la pérdida de peso y el ejercicio físico puede combatir la intolerancia a la glucosa, principalmente durante las primeras fases de la enfermedad.
Complicaciones
La morbilidad asociada a la diabetes de larga evolución, de cualquier tipo, se debe primordialmente a aterosclerosis (alteración morfológica de las arterias), microangiopatía (alteración de los vasos de pequeños calibres), retinopatía (afección de la retina), nefropatía (alteración del riñón) y neuropatía (alteración de los nervios).
En ambas formas de diabetes, las complicaciones de la aterosclerosis, como el infarto agudo de miocardio, el accidente cerebro vascular, la gangrena de los miembros inferiores o la insuficiencia renal, son los episodios más frecuentes y peligrosos. Por otro lado, los diabéticos son más susceptibles a las infecciones de la piel y a la tuberculosis, la neumonía y la pielonefritis. Estas infecciones constituyen la causa de muerte de alrededor del 5% de los diabéticos.
 |
| Complicaciones de la diabetes mellitus |

LIBROS 100% RECOMENDABLES
LIBROS 100% RECOMENDABLES
LIBROS 100% RECOMENDABLES
LIBROS 100% RECOMENDABLES
sábado, 25 de agosto de 2012
VIH/SIDA
VIH/SIDA
En 1981 se reportó una serie de casos de adultos jóvenes que presentaban neumonía causada por Pneumocystis carinii y sarcoma de Kaposi, de manera casi simultánea en diferentes regiones de EE.UU. A finales de 1983, se aisló por primera vez un virus denominado por los franceses como LAV (Lymphadenopaty Associated Virus); más tarde, los estadounidenses lo llamaron HTLV-III. Actualmente se lo conoce como Virus de la Inmunodeficiencia Humana (VIH) de tipo I. Desde mediados de la década de 1990, la combinación de 3 medicamentos revolucionó el tratamiento, al transformar la infección, que antes era irremediablemente mortal, en una infección crónica con buena calidad de vida para la mayoría de los pacientes.
El VIH-1 es el que más predomina a nivel mundial; pertenece a la familia de los retrovirus (es un lentivirus). Se trata de un ARN virus de doble cadena que posee las proteínas estructurales p 24 y p 17, y las glicoproteínas de superficie gp 120 y gp 41. Y para su replicación, requiere de las enzimas transcriptasa reversa, integrasa y proteasas. Presenta más de 12 subtipos.
El VIH-2 es similar al VIH-1 en cuanto a tamaño, enzimas y genes, pero difiere de forma estructural en las glicoproteínas de superficie. Hasta el momento se han identificado más de una decena de subtipos.
Según estudios epidemiológicos realizados en EE.UU., han sido descriptos 5 grupos de adultos con riesgo de desarrollar SIDA:
-Hombres homosexuales o bisexuales
-Adictos a las drogas intravenosas
-Hemofílicos (especialmente aquellos que recibieron grandes cantidades de factor VIII o concentrado de factor IX antes de 1985)
-Pacientes receptores de sangre y componentes sanguíneos
-Personas que mantengan contacto sexual con miembros de otros grupos de alto riesgo
Todas las formas de contagio sexual del VIH están potenciadas por la coexistencia de enfermedades de transmisión sexual (ETS), principalmente las que se asocian a ulceración genital.
La transmisión por transfusión sanguínea ha sido prácticamente eliminada; sin embargo, persiste un riesgo extremadamente bajo porque un individuo recientemente infectado puede tener anticuerpos negativos.
La epidemiología es completamente distinta en niños menores de 13 años, en estos casos, más del 90% corresponde a la transmisión vertical (de la madre infectada al hijo), ya sea por vía transplacentaria, durante el parto o a través de la lactancia materna.
La infección por VIH afecta principalmente al sistema inmunitario y al sistema nervioso central. El virus infecta inicialmente a los linfocitos T CD4, las células dendríticas y los macrófagos, pudiendo permanecer latente durante largos períodos. La replicación vírica activa se asocia con mayor infección de células y progresión a SIDA. Los linfocitos T CD4 infectados son los causantes de la presencia de casi el 99% del ARN del virus en el plasma. El paso inicial de la infección es la unión de la gp 120 al receptor CD4; dicha unión estimula la formación de un nuevo sitio de reconocimiento en la gp 120 para los correceptores CCR5 (expresado en monocitos y linfocitos T) y CXCR4 (expresado en linfocitos T).
El diagnóstico se realiza detectando anticuerpos contra el virus mediante la técnica de ELISA y confirmándola con la técnica de Western-Blot, lo que permite eliminar falsos positivos. Una vez establecido el diagnóstico de la infección, se miden los linfocitos T CD4 y se determina la carga viral.
Tras la infección con el VIH, el individuo puede permanecer asintomático o desarrollar enfermedad aguda similar a la mononucleosis infecciosa. Ocurre generalmente 2-6 semanas luego del contagio, con períodos que van desde los 5 días hasta los 3 meses. Los síntomas predominantes son fiebre, cefalea, faringodinia (dolor de garganta), malestar general y exantema. Pueden también presentarse faringitis, linfadenopatía generalizada, exantema macular o urticariforme en cara, tronco y extremidades, hepatoesplenomegalia (aumento del tamaño del hígado y el bazo), meningitis, encefalitis, parálisis de pares craneales, miopatía y neuropatía periférica.
El desarrollo de los síntomas relacionados con el VIH se debe a la disfunción progresiva del sistema inmune. La signo-sintomatología constitucional de la infección sintomática por VIH incluye fiebres persistentes, diaforesis nocturna, pérdida de peso, diarrea crónica inexplicable, eccema, psoriasis, dermatitis seborreica, herpes zóster, candidiasis oral o leucoplaquia vellosa de la cavidad bucal. Estos últimos son indicadores de la progresión hacia el Síndrome de Inmunodeficiencia Adquirida (SIDA).
Los criterios que se tienen en cuenta para el diagnóstico del SIDA comprenden infecciones oportunistas y cánceres, encefalopatía relacionada con el VIH, síndrome de desgaste inducido por el VIH y una amplia gama de enfermedades indicativas de SIDA. El cáncer diagnosticado con mayor frecuencia es el sarcoma de Kaposi, cuyo agente causal es el herpes virus de tipo 8; en etapas avanzadas, se encuentran linfomas de células B muy malignos y resistentes al tratamiento.
Entre las infecciones oportunistas encontramos infecciones causadas por parásitos (criptosporidiosis, neumocistosis, toxoplasmosis), por hongos (candidiasis, criptococosis, coccidioidomicosis, histoplasmosis), por bacterias (tuberculosis, nocardosis, salmonellosis) y por virus (citomegalovirus, herpes virus, leucoencefalopatía multifocal progresiva).
El tratamiento debe ser implementado por un infectólogo; estos pacientes requieren un abordaje multidisciplinario del gastroenterólogo, neumonólogo, nutricionista, ginecólogo, etc. La atención incluye la selección de antirretrovirales, medicamentos profilácticos contra infecciones oportunistas, vacunas y detección de otras ETS.
El tratamiento tiene 2 objetivos principales: hallar la combinación de fármacos capaces de inhibir la replicación del virus y mejorar la evolución de las distintas complicaciones infecciosas y neoplásicas.
Entre los principales fármacos podemos nombrar:
-Inhibidor del CCR5 (maraviroc)
-Inhibidor de la fijación del virus (enfuvurtide)
-Inhibidores de la transcriptasa reversa análogos químicos de los nucleósidos (zidovudina, lamivudina, estavudina, didanosina, abacavir, tenofovir, emcitrabina) y no análogos (nevarapime, delavirdine, efavirenz)
-Inhibidor de la integrasa (raltegavir)
-Inhibidor de la proteasa (saquinavir, indinavir, nelfinavir, ritonavir, amprenavir, fosamprenavir, atazanavir, lopinavir, tripanavir)
Se recomienda utilizar una combinación de 3 o más medicamentos; la estrategia más frecuente incluye 2 inhibidores de la trancriptasa reversa análogos de nucleósidos más un inhibidor de la proteasa. La toxicidad a medio o largo plazo de los inhibidores de la proteasa (trastornos del metabolismo lipídico y redistribución de la grasa corporal) ha dirigido las combinaciones a la inhibición de la transcriptasa reversa de manera exclusiva; suelen contener 2 análogos de nucleósidos más un inhibidor de la enzima no análogo de los nucleósidos.
La respuesta al tratamiento se controla midiendo la carga vírica en plasma, ya que los cambios de la viremia (nivel de virus en sangre) son rápidos (se producen en días) y preceden a los cambios inmunológicos o clínicos en semanas o meses.
Las causas más frecuentes del fracaso terapéutico son el incumplimiento del tratamiento o la selección de resistencias.
En 1981 se reportó una serie de casos de adultos jóvenes que presentaban neumonía causada por Pneumocystis carinii y sarcoma de Kaposi, de manera casi simultánea en diferentes regiones de EE.UU. A finales de 1983, se aisló por primera vez un virus denominado por los franceses como LAV (Lymphadenopaty Associated Virus); más tarde, los estadounidenses lo llamaron HTLV-III. Actualmente se lo conoce como Virus de la Inmunodeficiencia Humana (VIH) de tipo I. Desde mediados de la década de 1990, la combinación de 3 medicamentos revolucionó el tratamiento, al transformar la infección, que antes era irremediablemente mortal, en una infección crónica con buena calidad de vida para la mayoría de los pacientes.
 |
| VIH |
El VIH-2 es similar al VIH-1 en cuanto a tamaño, enzimas y genes, pero difiere de forma estructural en las glicoproteínas de superficie. Hasta el momento se han identificado más de una decena de subtipos.
Según estudios epidemiológicos realizados en EE.UU., han sido descriptos 5 grupos de adultos con riesgo de desarrollar SIDA:
-Hombres homosexuales o bisexuales
-Adictos a las drogas intravenosas
-Hemofílicos (especialmente aquellos que recibieron grandes cantidades de factor VIII o concentrado de factor IX antes de 1985)
-Pacientes receptores de sangre y componentes sanguíneos
-Personas que mantengan contacto sexual con miembros de otros grupos de alto riesgo
Todas las formas de contagio sexual del VIH están potenciadas por la coexistencia de enfermedades de transmisión sexual (ETS), principalmente las que se asocian a ulceración genital.
La transmisión por transfusión sanguínea ha sido prácticamente eliminada; sin embargo, persiste un riesgo extremadamente bajo porque un individuo recientemente infectado puede tener anticuerpos negativos.
La epidemiología es completamente distinta en niños menores de 13 años, en estos casos, más del 90% corresponde a la transmisión vertical (de la madre infectada al hijo), ya sea por vía transplacentaria, durante el parto o a través de la lactancia materna.
La infección por VIH afecta principalmente al sistema inmunitario y al sistema nervioso central. El virus infecta inicialmente a los linfocitos T CD4, las células dendríticas y los macrófagos, pudiendo permanecer latente durante largos períodos. La replicación vírica activa se asocia con mayor infección de células y progresión a SIDA. Los linfocitos T CD4 infectados son los causantes de la presencia de casi el 99% del ARN del virus en el plasma. El paso inicial de la infección es la unión de la gp 120 al receptor CD4; dicha unión estimula la formación de un nuevo sitio de reconocimiento en la gp 120 para los correceptores CCR5 (expresado en monocitos y linfocitos T) y CXCR4 (expresado en linfocitos T).
El diagnóstico se realiza detectando anticuerpos contra el virus mediante la técnica de ELISA y confirmándola con la técnica de Western-Blot, lo que permite eliminar falsos positivos. Una vez establecido el diagnóstico de la infección, se miden los linfocitos T CD4 y se determina la carga viral.
Tras la infección con el VIH, el individuo puede permanecer asintomático o desarrollar enfermedad aguda similar a la mononucleosis infecciosa. Ocurre generalmente 2-6 semanas luego del contagio, con períodos que van desde los 5 días hasta los 3 meses. Los síntomas predominantes son fiebre, cefalea, faringodinia (dolor de garganta), malestar general y exantema. Pueden también presentarse faringitis, linfadenopatía generalizada, exantema macular o urticariforme en cara, tronco y extremidades, hepatoesplenomegalia (aumento del tamaño del hígado y el bazo), meningitis, encefalitis, parálisis de pares craneales, miopatía y neuropatía periférica.
El desarrollo de los síntomas relacionados con el VIH se debe a la disfunción progresiva del sistema inmune. La signo-sintomatología constitucional de la infección sintomática por VIH incluye fiebres persistentes, diaforesis nocturna, pérdida de peso, diarrea crónica inexplicable, eccema, psoriasis, dermatitis seborreica, herpes zóster, candidiasis oral o leucoplaquia vellosa de la cavidad bucal. Estos últimos son indicadores de la progresión hacia el Síndrome de Inmunodeficiencia Adquirida (SIDA).
Los criterios que se tienen en cuenta para el diagnóstico del SIDA comprenden infecciones oportunistas y cánceres, encefalopatía relacionada con el VIH, síndrome de desgaste inducido por el VIH y una amplia gama de enfermedades indicativas de SIDA. El cáncer diagnosticado con mayor frecuencia es el sarcoma de Kaposi, cuyo agente causal es el herpes virus de tipo 8; en etapas avanzadas, se encuentran linfomas de células B muy malignos y resistentes al tratamiento.
Entre las infecciones oportunistas encontramos infecciones causadas por parásitos (criptosporidiosis, neumocistosis, toxoplasmosis), por hongos (candidiasis, criptococosis, coccidioidomicosis, histoplasmosis), por bacterias (tuberculosis, nocardosis, salmonellosis) y por virus (citomegalovirus, herpes virus, leucoencefalopatía multifocal progresiva).
El tratamiento debe ser implementado por un infectólogo; estos pacientes requieren un abordaje multidisciplinario del gastroenterólogo, neumonólogo, nutricionista, ginecólogo, etc. La atención incluye la selección de antirretrovirales, medicamentos profilácticos contra infecciones oportunistas, vacunas y detección de otras ETS.
El tratamiento tiene 2 objetivos principales: hallar la combinación de fármacos capaces de inhibir la replicación del virus y mejorar la evolución de las distintas complicaciones infecciosas y neoplásicas.
Entre los principales fármacos podemos nombrar:
-Inhibidor del CCR5 (maraviroc)
-Inhibidor de la fijación del virus (enfuvurtide)
-Inhibidores de la transcriptasa reversa análogos químicos de los nucleósidos (zidovudina, lamivudina, estavudina, didanosina, abacavir, tenofovir, emcitrabina) y no análogos (nevarapime, delavirdine, efavirenz)
-Inhibidor de la integrasa (raltegavir)
-Inhibidor de la proteasa (saquinavir, indinavir, nelfinavir, ritonavir, amprenavir, fosamprenavir, atazanavir, lopinavir, tripanavir)
Se recomienda utilizar una combinación de 3 o más medicamentos; la estrategia más frecuente incluye 2 inhibidores de la trancriptasa reversa análogos de nucleósidos más un inhibidor de la proteasa. La toxicidad a medio o largo plazo de los inhibidores de la proteasa (trastornos del metabolismo lipídico y redistribución de la grasa corporal) ha dirigido las combinaciones a la inhibición de la transcriptasa reversa de manera exclusiva; suelen contener 2 análogos de nucleósidos más un inhibidor de la enzima no análogo de los nucleósidos.
La respuesta al tratamiento se controla midiendo la carga vírica en plasma, ya que los cambios de la viremia (nivel de virus en sangre) son rápidos (se producen en días) y preceden a los cambios inmunológicos o clínicos en semanas o meses.
Las causas más frecuentes del fracaso terapéutico son el incumplimiento del tratamiento o la selección de resistencias.
lunes, 20 de agosto de 2012
RUBÉOLA
RUBÉOLA
La rubéola es una enfermedad viral transmitida por un virus ARN perteneciente a la familia Togaviridae. Generalmente tiene un curso autolimitado pero puede causar malformaciones severas si la infección ocurre durante el primer trimestre del embarazo. En 1969 comenzó la vacunación contra este virus y desde entonces la incidencia de la rubéola ha bajado casi un 100%.
Se transmite por vía respiratoria. El virus replica inicialmente en la mucosa nasofaríngea y de allí pasa a los ganglios linfáticos regionales y luego se desarrolla viremia (presencia del virus en sangre).
El período de incubación dura 16-18 días con un pródromo leve constituido por fiebre, dolor de cabeza y un cuadro respiratorio alto. Por lo general, en los niños es subclínico. La erupción aparece alrededor de los 5 días tras el pródromo; se presenta como una erupción maculopapular eritematosa que comienza en el rostro y se disemina en sentido caudal, extendiéndose por 3 días. Se acompaña por linfadenopatía dolorosa cervical y retroarticular. También pueden aparecer petequias en el paladar blando (puntos de Forscheimer).
Pueden presentarse complicaciones como artralgias, hepatitis, miocarditis, pericarditis, anemia hemolítica y púrpura trombocitopénica.
La enfermedad puede confundirse a nivel clínico con otras virosis, reacciones a medicamentos o escarlatina.
El tratamiento es de apoyo. La prevención se basa en la administración de la vacuna, la cual está contraindicada en mujeres embarazadas y en individuos inmunosuprimidos.
La rubéola es una enfermedad viral transmitida por un virus ARN perteneciente a la familia Togaviridae. Generalmente tiene un curso autolimitado pero puede causar malformaciones severas si la infección ocurre durante el primer trimestre del embarazo. En 1969 comenzó la vacunación contra este virus y desde entonces la incidencia de la rubéola ha bajado casi un 100%.
 |
| Rubéola congénita |
Se transmite por vía respiratoria. El virus replica inicialmente en la mucosa nasofaríngea y de allí pasa a los ganglios linfáticos regionales y luego se desarrolla viremia (presencia del virus en sangre).
El período de incubación dura 16-18 días con un pródromo leve constituido por fiebre, dolor de cabeza y un cuadro respiratorio alto. Por lo general, en los niños es subclínico. La erupción aparece alrededor de los 5 días tras el pródromo; se presenta como una erupción maculopapular eritematosa que comienza en el rostro y se disemina en sentido caudal, extendiéndose por 3 días. Se acompaña por linfadenopatía dolorosa cervical y retroarticular. También pueden aparecer petequias en el paladar blando (puntos de Forscheimer).
Pueden presentarse complicaciones como artralgias, hepatitis, miocarditis, pericarditis, anemia hemolítica y púrpura trombocitopénica.
La enfermedad puede confundirse a nivel clínico con otras virosis, reacciones a medicamentos o escarlatina.
El tratamiento es de apoyo. La prevención se basa en la administración de la vacuna, la cual está contraindicada en mujeres embarazadas y en individuos inmunosuprimidos.
domingo, 19 de agosto de 2012
HEPATITIS VIRALES
HEPATITIS VIRALES
Las hepatitis virales son infecciones sistémicas que afectan principalmente al hígado. Son causadas por 5 virus diferentes:
- Virus de la hepatitis A (VHA)
- Virus de la hepatitis B (VHB)
- Virus de la hepatitis C (VHC)
- Virus de la hepatitis D (VHD)
- Virus de la hepatitis E (VHE)
Dichos agentes son los principales; sin embargo, otros virus (citomegalovirus, arbovirus, coxackievirus, adenovirus y herpes), también pueden producir hepatitis. Todos producen un cuadro similar aunque su evolución es muy diferente entre ellos.
Hepatitis A
El VHA pertenece a la familia de los picornavirus del género hepatovirus. Es un virus ARN desnudo, resistente al calor y estable a pH ácido. Puede replicar en las células de las criptas intestinales y en el parénquima hepático. El virus se encuentra en bilis, sangre y heces (aun en ausencia de daño hepático).
La hepatitis A es la más frecuente dentro de las hepatitis virales. Se transmite principalmente por vía fecal-oral; el virus permanece en las manos y en fomites (objetos inanimados). El contagio aumenta en condiciones de hacinamiento y falta de higiene, y es más frecuente en verano y otoño.
El periodo de incubación va desde los 15 hasta los 45 días. Posteriormente, se desarrolla la fase preictérica, durante la cual se presentan fatiga y ataque al estado general, seguido de anorexia, náuseas, vómitos y dolor abdominal. La siguiente etapa, llamada fase ictérica, se presenta con coluria e ictericia, pudiendo haber fiebre de bajo grado. La ictericia dura alrededor de 7 días y los síntomas, 15 días. Al examen físico, pueden encontrarse hepato y esplenomegalia y dolor en el marco hepático.
La infección por VHA no progresa a cronicidad y la hepatitis fulminante es rara (0,1%).
El tratamiento es de sostén, con reposo, dieta alta en calorías y suspensión de medicamentos hepatotóxicos y alcohol.
En cuanto a la prevención, es de suma importancia el lavado de manos y el cuidado con las excretas. La inmunización pasiva con inmunoglobulina sérica anti-VHA está indicada en aquellas personas que han estado expuestas a pacientes con hepatitis A. La vacuna contra VHA es de virus inactivado y produce anticuerpos protectores en casi el 100% de los pacientes.
Hepatitis B
El VHB pertenece a la familia de los Hepadnavirus;es un virus envuelto y presenta un ADN de doble cadena parcial y circular. Se calcula que alrededor de 350 millones de personas en el mundo están infectadas con VHB. Los portadores crónicos están en riesgo de desarrollar cirrosis y cáncer hepatocelular. Las áreas más afectadas son Asia y África subsahariana.
En lugares de alta prevalencia, la principal forma de transmisión es perinatal (de una madre infectada a su hijo). En los lugares de menor prevalencia, se transmite generalmente por el uso de drogas intravenosas, relaciones sexuales sin protección, ocupacional, perforaciones corporales, tatuajes y pacientes en hemodiálisis.
El 95% de los pacientes adultos que desarrollan una hepatitis B aguda se recuperan por completo. El 5% restante desarrolla un estado de portador crónico; con el tiempo, estos pacientes pueden presentar una hepatitis crónica, de leve a severa, que puede culminar en fibrosis hepática y cirrosis en el 5-10% de los casos. Entre los individuos que desarrollan cirrosis se presenta carcinoma hepatocelular en el 3% de los casos por año.
Entre los pacientes que adquieren la infección desde el nacimiento o durante la infancia, la recuperación es más variable, el 30-70% desarrollan una hepatitis crónica.
El periodo de incubación es de 60-90 días. La hepatitis aguda por VHB se define en aquellos pacientes que presentan un cuadro agudo de ictericia, malestar general, hiporexia y coluria que se resuelve en menos de 6 meses. La hepatitis fulminante se define como la presencia de hepatitis aguda que se complica con encefalopatía. Por otro lado, la hepatitis crónica dura más de 6 meses.
Los pacientes con hepatitis crónica activa moderada a grave, así como los pacientes con manifestaciones extrahepáticas graves o los co-infectados con VHC o VIH/SIDA, reciben tratamiento antiviral (interferón pegilado, lamivudina, adefovir o entecavir; los 3 últimos pueden utilizarse en pacientes con cirrosis descompensada).
La prevención se basa en la inmunización con la vacuna de la hepatitis B; la aplicación consta de 3 dosis y confiere una protección del 90% en los adultos y del 95% en los niños.
Hepatitis C
El VHC pertenece a la familia Flaviviridae y contiene ARN. Hay 6 tipos genéticos (genotipos) diferentes aunque todos son patogénicos. Hay alrededor de 170 millones de personas infectadas a nivel mundial.
La vía de transmisión principal es el uso de drogas intravenosas; el personal de salud se encuentra en riesgo de adquirir la infección por exposición ocupacional. Si bien el contagio puede ocurrir por vía sexual, este mecanismo es mucho menos frecuente (5%).
El periodo de incubación se extiende de 2 semanas a 6 meses. En la mayoría de los casos la hepatitis aguda es asintomática. El 30% manifiesta fatiga, ictericia, dolor abdominal e hiporexia. Rara vez es fulminante. El 85% de los pacientes evolucionan a un hepatitis crónica (persiste más de 6 meses). 10-20% de los pacientes desarrollan cirrosis, y 1-4% de estos culminan en un carcinoma hepatocelular. El VHC puede tener diferentes manifestaciones extrahepáticas: porfiria cutánea, glomerulonefritis, vasculitis y crioglobulinemia.

El objetivo primordial es erradicar la infección lo antes posible para evitar la progresión a cirrosis. Cuando la enfermedad se diagnostica en la etapa aguda, el individuo debe recibir tratamiento antiviral con interferón pegilado. Para la hepatitis crónica, el tratamiento consiste en interferón pegilado más ribavirina.
Hepatitis D
El VHD es un virus particular porque requiere del VHB para su replicación. Es un virus ARN, cuya envoltura contiene al antígeno de superficie del VHB (HBsAg). El factor de riesgo más frecuente en la actualidad es el uso de drogas intravenosas.
La infección del VHD puede darse en 2 situaciones clínicas: en la primera, el paciente se infecta al mismo tiempo con VHB y VHD (co-infección); se presenta una hepatitis aguda indistinguible de la hepatitis B que en ocasiones puede ser fulminante ; se resuelve en el 85% de los casos. En la segunda, el paciente ya está infectado con VHB y se infecta con VHD (sobreinfección); se manifiesta como una hepatitis severa o fulminante. Además, el VHD puede progresar a cirrosis hasta en el 70% de los casos y a carcinoma hepatocelular.
Con respecto al tratamiento, el interferón α es el único medicamento que ha demostrado ser efectivo.
Hepatitis E
El VHE es un virus ARN, desnudo, que pertenece a la familia de calicivirus. Su infección conlleva a protección inmunológica de por vida.
Se transmite por vía fecal-oral. La enfermedad es endémica en India y sudeste de Asia.
El periodo de incubación va de 2 a 10 semanas. El cuadro clínico es similar al producido por la hepatitis A, sin embargo , la enfermedad suele ser más severa. En general, el curso es autolimitado, perdurando la sintomatología alrededor de un mes. En las mujeres embarazadas, la mortalidad alcanza el 30%, principalmente durante el tercer trimestre.
El tratamiento del VHE es de sostén. Las únicas medidas profilácticas para evitar la infección son el aseo de las manos y hervir el agua para consumo.
En la actualidad se están llevando a cabo estudios para el desarrollo de una vacuna, que por el momento no está disponible.
.
Las hepatitis virales son infecciones sistémicas que afectan principalmente al hígado. Son causadas por 5 virus diferentes:
- Virus de la hepatitis A (VHA)
- Virus de la hepatitis B (VHB)
- Virus de la hepatitis C (VHC)
- Virus de la hepatitis D (VHD)
- Virus de la hepatitis E (VHE)
Dichos agentes son los principales; sin embargo, otros virus (citomegalovirus, arbovirus, coxackievirus, adenovirus y herpes), también pueden producir hepatitis. Todos producen un cuadro similar aunque su evolución es muy diferente entre ellos.
Hepatitis A
 |
| VHA |
El VHA pertenece a la familia de los picornavirus del género hepatovirus. Es un virus ARN desnudo, resistente al calor y estable a pH ácido. Puede replicar en las células de las criptas intestinales y en el parénquima hepático. El virus se encuentra en bilis, sangre y heces (aun en ausencia de daño hepático).
La hepatitis A es la más frecuente dentro de las hepatitis virales. Se transmite principalmente por vía fecal-oral; el virus permanece en las manos y en fomites (objetos inanimados). El contagio aumenta en condiciones de hacinamiento y falta de higiene, y es más frecuente en verano y otoño.
El periodo de incubación va desde los 15 hasta los 45 días. Posteriormente, se desarrolla la fase preictérica, durante la cual se presentan fatiga y ataque al estado general, seguido de anorexia, náuseas, vómitos y dolor abdominal. La siguiente etapa, llamada fase ictérica, se presenta con coluria e ictericia, pudiendo haber fiebre de bajo grado. La ictericia dura alrededor de 7 días y los síntomas, 15 días. Al examen físico, pueden encontrarse hepato y esplenomegalia y dolor en el marco hepático.
La infección por VHA no progresa a cronicidad y la hepatitis fulminante es rara (0,1%).
El tratamiento es de sostén, con reposo, dieta alta en calorías y suspensión de medicamentos hepatotóxicos y alcohol.
En cuanto a la prevención, es de suma importancia el lavado de manos y el cuidado con las excretas. La inmunización pasiva con inmunoglobulina sérica anti-VHA está indicada en aquellas personas que han estado expuestas a pacientes con hepatitis A. La vacuna contra VHA es de virus inactivado y produce anticuerpos protectores en casi el 100% de los pacientes.
Hepatitis B
 |
| VHB |
El VHB pertenece a la familia de los Hepadnavirus;es un virus envuelto y presenta un ADN de doble cadena parcial y circular. Se calcula que alrededor de 350 millones de personas en el mundo están infectadas con VHB. Los portadores crónicos están en riesgo de desarrollar cirrosis y cáncer hepatocelular. Las áreas más afectadas son Asia y África subsahariana.
En lugares de alta prevalencia, la principal forma de transmisión es perinatal (de una madre infectada a su hijo). En los lugares de menor prevalencia, se transmite generalmente por el uso de drogas intravenosas, relaciones sexuales sin protección, ocupacional, perforaciones corporales, tatuajes y pacientes en hemodiálisis.
El 95% de los pacientes adultos que desarrollan una hepatitis B aguda se recuperan por completo. El 5% restante desarrolla un estado de portador crónico; con el tiempo, estos pacientes pueden presentar una hepatitis crónica, de leve a severa, que puede culminar en fibrosis hepática y cirrosis en el 5-10% de los casos. Entre los individuos que desarrollan cirrosis se presenta carcinoma hepatocelular en el 3% de los casos por año.
Entre los pacientes que adquieren la infección desde el nacimiento o durante la infancia, la recuperación es más variable, el 30-70% desarrollan una hepatitis crónica.
El periodo de incubación es de 60-90 días. La hepatitis aguda por VHB se define en aquellos pacientes que presentan un cuadro agudo de ictericia, malestar general, hiporexia y coluria que se resuelve en menos de 6 meses. La hepatitis fulminante se define como la presencia de hepatitis aguda que se complica con encefalopatía. Por otro lado, la hepatitis crónica dura más de 6 meses.
Los pacientes con hepatitis crónica activa moderada a grave, así como los pacientes con manifestaciones extrahepáticas graves o los co-infectados con VHC o VIH/SIDA, reciben tratamiento antiviral (interferón pegilado, lamivudina, adefovir o entecavir; los 3 últimos pueden utilizarse en pacientes con cirrosis descompensada).
La prevención se basa en la inmunización con la vacuna de la hepatitis B; la aplicación consta de 3 dosis y confiere una protección del 90% en los adultos y del 95% en los niños.
Hepatitis C
 |
| VHC |
El VHC pertenece a la familia Flaviviridae y contiene ARN. Hay 6 tipos genéticos (genotipos) diferentes aunque todos son patogénicos. Hay alrededor de 170 millones de personas infectadas a nivel mundial.
La vía de transmisión principal es el uso de drogas intravenosas; el personal de salud se encuentra en riesgo de adquirir la infección por exposición ocupacional. Si bien el contagio puede ocurrir por vía sexual, este mecanismo es mucho menos frecuente (5%).
El periodo de incubación se extiende de 2 semanas a 6 meses. En la mayoría de los casos la hepatitis aguda es asintomática. El 30% manifiesta fatiga, ictericia, dolor abdominal e hiporexia. Rara vez es fulminante. El 85% de los pacientes evolucionan a un hepatitis crónica (persiste más de 6 meses). 10-20% de los pacientes desarrollan cirrosis, y 1-4% de estos culminan en un carcinoma hepatocelular. El VHC puede tener diferentes manifestaciones extrahepáticas: porfiria cutánea, glomerulonefritis, vasculitis y crioglobulinemia.

El objetivo primordial es erradicar la infección lo antes posible para evitar la progresión a cirrosis. Cuando la enfermedad se diagnostica en la etapa aguda, el individuo debe recibir tratamiento antiviral con interferón pegilado. Para la hepatitis crónica, el tratamiento consiste en interferón pegilado más ribavirina.
Hepatitis D
 |
| VHD |
El VHD es un virus particular porque requiere del VHB para su replicación. Es un virus ARN, cuya envoltura contiene al antígeno de superficie del VHB (HBsAg). El factor de riesgo más frecuente en la actualidad es el uso de drogas intravenosas.
La infección del VHD puede darse en 2 situaciones clínicas: en la primera, el paciente se infecta al mismo tiempo con VHB y VHD (co-infección); se presenta una hepatitis aguda indistinguible de la hepatitis B que en ocasiones puede ser fulminante ; se resuelve en el 85% de los casos. En la segunda, el paciente ya está infectado con VHB y se infecta con VHD (sobreinfección); se manifiesta como una hepatitis severa o fulminante. Además, el VHD puede progresar a cirrosis hasta en el 70% de los casos y a carcinoma hepatocelular.
Con respecto al tratamiento, el interferón α es el único medicamento que ha demostrado ser efectivo.
Hepatitis E
 |
| VHE |
El VHE es un virus ARN, desnudo, que pertenece a la familia de calicivirus. Su infección conlleva a protección inmunológica de por vida.
Se transmite por vía fecal-oral. La enfermedad es endémica en India y sudeste de Asia.
El periodo de incubación va de 2 a 10 semanas. El cuadro clínico es similar al producido por la hepatitis A, sin embargo , la enfermedad suele ser más severa. En general, el curso es autolimitado, perdurando la sintomatología alrededor de un mes. En las mujeres embarazadas, la mortalidad alcanza el 30%, principalmente durante el tercer trimestre.
El tratamiento del VHE es de sostén. Las únicas medidas profilácticas para evitar la infección son el aseo de las manos y hervir el agua para consumo.
En la actualidad se están llevando a cabo estudios para el desarrollo de una vacuna, que por el momento no está disponible.
.
domingo, 12 de agosto de 2012
SÍFILIS
SÍFILIS

Se trata de una infección causada por Treponema pallidum, una espiroqueta (bacteria con forma de espiral) delgada, móvil, que se desplaza con movimientos rotatorios y ondulantes. Son microaerófilas o anaerobias y, por ende, sensibles a la toxicidad por el oxígeno.
Entre los factores de patogenicidad de este microorganismo, se encuentran: PME (permite la adherencia de la bacteria a la superficie de las células del huésped), hialuronidasa (enzima que permite el infiltrado perivascular), la elevada movilidad (que favorece la invasión), el recubrimiento con fibronectina del huésped (para evitar la fagocitosis) y la baja presencia de antígenos en la superficie bacteriana.
El Treponema pallidum se transmite por contacto sexual, por vía congénita (a través de la placenta) o por sangre infectada. La bacteria invade los espacios intersticiales del tejido en el lugar de inoculación y se desplaza rápidamente a otros sitios. Posteriormente penetra la mucosa intacta o la piel lesionada; se divide lentamente y se disemina. Provoca lesiones en todo el cuerpo.
 |
| Treponema pallidum |
 |
| Chancro |
-Sífilis primaria: se produce 10-60 días luego del contacto. Durante esta etapa aparece el chancro (úlcera indolora) y linfadenopatía regional, en el pene, los labios, el cervix, la región anorrectal y alrededor de la boca. Se cura tras 4-6 semanas, aun en ausencia de tratamiento. Al microscopio, pueden observarse endarteritis (inflamación de la pared interna de las arterias), periarteritis (inflamación de las membranas que recubren el corazón) e infiltrado de la úlcera con polimorfonucleares y macrófagos.
-Sífilis secundaria: se presenta 1-6 semanas tras la curación del chancro. En este período aparecen rash (erupción) rojo pálido en todo el cuerpo, fiebre, dolor de garganta, de cabeza y de articulaciones; pérdida de apetito, de peso y de cabello; llagas en los genitales o en el ano que secretan fluidos muy infecciosos. Los síntomas desaparecen en 3-6 meses.

-Estadío de latencia: durante esta etapa no se presentan síntomas. Sin embargo la bacteria sigue presente en los tejidos y se transmite al feto (en el caso de una mujer embarazada infectada). Esta fase puede durar desde unos meses hasta toda la vida. 30 a 50% de los pacientes progresan a la siguiente etapa, la sífilis terciaria.
-Sífilis terciaria: se compone de complicaciones tardías en piel, hueso, sistema nervioso central, corazón y vasos; con formación de gomas (nudosidades localizadas en la hipodermis que evolucionan a úlceras profundas) y granulomas. Si los gomas se producen en órganos críticos (cerebro, hígado, corazón), las consecuencias son fatales. Las lesiones aparecen 2-40 años después del contacto inicial.
Mención aparte merece la sífilis congénita. Se produce dentro del útero y la enfermedad fetal ocasionada puede desencadenar en infecciones latentes, deformidad de varios órganos e incluso la muerte. La mayoría de los niños nacen sin evidencia clínica de enfermedad, pero luego desarrollan rinitis seguida de erupción papular. Aquellos niños que sobreviven y no reciben antibióticos, sufren destrucción ósea y sífilis cardiovascular.
 |
| Sífilis congénita |
El diagnóstico definitivo de sífilis se realiza con una prueba de campo oscuro o de inmunofluorescencia de los exudados de la lesión o del tejido. Un diagnóstico presuntivo se puede realizar con pruebas no treponémicas. El diagnóstico de neurosífilis depende de una combinación de pruebas serológicas o de líquido cefalorraquídeo.
El tratamiento consiste en la administración de penicilina. Si se trata de una mujer embarazada, se debe brindar un seguimiento estrecho, ya que está en riesgo un parto pretérmino o sufrimiento fetal. El tratamiento de los neonatos con posible sífilis es complicado, por lo cual debe ser consultado un pediatra. Como toda enfermedad de transmisión sexual (ETS), la prevención consiste principalmente en el uso de preservativo.
domingo, 5 de agosto de 2012
INFECCIÓN POR ESCHERICHIA COLI
INFECCIÓN POR ESCHERICHIA COLI
 La Escherichia coli es una bacteria perteneciente a la familia Enterobacteriaceae. Forma parte de la flora normal del tracto gastrointestinal, pero al adquirir cierto material genético, puede volverse patológica, afectando principalmente a los tractos gastrointestinal y urinario. La E. coli es una de las causas más frecuentes de diarrea y se la clasifica de acuerdo al síndrome clínico que produce: diarrea acuosa, infantil, disentería, colitis hemorrágica, síndrome urémico-hemolítico, diarrea persistente del niño y de pacientes con VIH.
La Escherichia coli es una bacteria perteneciente a la familia Enterobacteriaceae. Forma parte de la flora normal del tracto gastrointestinal, pero al adquirir cierto material genético, puede volverse patológica, afectando principalmente a los tractos gastrointestinal y urinario. La E. coli es una de las causas más frecuentes de diarrea y se la clasifica de acuerdo al síndrome clínico que produce: diarrea acuosa, infantil, disentería, colitis hemorrágica, síndrome urémico-hemolítico, diarrea persistente del niño y de pacientes con VIH.
Se trata de un bacilo gramnegativo móvil. Tiene más de 50 antígenos flagelares, alrededor de 100 capsulares y 170 somáticos. Esta bacteria elabora hemolisinas, citotoxinas y enterotoxinas.
Las gastroenteritis ocasionadas por E. coli se clasifican según el mecanismo patogenético, en 6 cepas:
 -E. coli enterotoxigénica (ETEC)
-E. coli enterotoxigénica (ETEC)
-E. coli enteropatógena (EPEC)
-E. coli enterohemorrágica (EHEC)
-E. coli enteroinvasiva (EIEC)
-E. coli enteroagregativa (EAEC)
-E. coli de adherencia difusa (DAEC)
E. coli enterotoxigénica (ETEC)
La ETEC produce diarrea acuosa. Sobrevive en el agua y alimentos contaminados. Es causa común de diarrea en niños menores de 2 años y en turistas. El período de incubación es corto (12 hs). Hay náuseas sin vómitos y puede haber fiebre. La enfermedad dura alrededor de 24 hs (aunque puede extenderse hasta 5 días). Elabora dos tipos de toxinas secretoras: las toxinas lábiles al calor (relacionada a la toxina producida por Vibrio cholerae) y las toxinas estables al calor.
El tratamiento se basa en la rehidratación oral, mediante soluciones con glucosa y sodio. En la mayoría de los casos la enfermedad es autolimitada.
E. coli enteropatógena (EPEC)
La EPEC se asocia a diarrea esporádica, a brotes de los neonatos y a diarrea persistente en niños. Tiene dos tipos de cepas: las típicas (no producen toxinas) y las atípicas (carecen del plásmido EAF y por lo tanto no poseen la misma adherencia que la típicas). Tiene distribución mundial. Se transmite por vía fecal-oral, a través de las manos y por fomites contaminados.
Produce diarrea acuosa profusa con moco, la cual puede ser grave, con vómitos, deshidratación, fiebre de baja intensidad; si es persistente puede causar desnutrición.
La prevención se realiza mediante el adecuado manejo de alimentos y el aseo de las manos.
E. coli enterohemorrágica (EHEC)
Produce colitis hemorrágica y síndrome urémico-hemolítico. El principal reservorio es el tracto intestinal del ganado vacuno y la carme contaminada es fuente de infección. La transmisión más importante se da por alimentos o agua y de persona a persona.
El principal factor de virulencia es una citotoxina con efecto citopático sobre las células HeLa y Vero. Cuando la bacteria llega al intestino, se adhiere a la pared del mismo y produce la citotoxina, la cual inhibe la síntesis de proteínas de los enterocitos, conduciendo a la muerte de las células epiteliales, renales e intestinales. La EHEC produce daño severo en la mucosa del ciego y el colon.
El período de incubación dura entre 1 y 8 días. El cuadro clínico consiste en diarrea acuosa, inicialmente sin sangre, dolor abdominal y fiebre de corta duración, además de vómitos en la mitad de los pacientes. 2 días después, la diarrea se vuelve sanguinolenta con dolor abdominal tipo cólico. Los síntomas se prolongan por 10 días. El proceso enteral puede progresar y desarrollar síndrome urémico-hemolítico.
Las complicaciones son la deshidratación, colitis hemorrágica, síndrome anémico y la falla renal.
En cuanto al tratamiento con antibióticos, existen estudios con resultados contradictorios; hay reportes que indican que dicho tratamiento incrementa el desarrollo del síndrome urémico-hemolítico mientras que otros reportes demuestran lo opuesto. En general no se recomienda el tratamiento con antibióticos.
E. coli enteroinvasiva (EIEC)
La EIEC invade las células del epitelio intestinal, se multiplican y causan lesión. Están relacionadas con Shigella, causando una enfermedad similar. Se trata de una enfermedad muy poco frecuente.
Se caracteriza por diarrea acuosa, que puede progresar a diarrea sanguinolenta.
E. coli enteroagregativa (EAEC)
Las cepas de EAEC se adhieren a la mucosa intestinal y favorecen la secreción de moco, atrapando a las bacterias en una película de mucosidad. La infección se acompaña de efectos citopáticos sobre la mucosa intestinal con acortamiento de vellosidades, respuesta inflamatoria leve, edema e infiltrado mononuclear de la submucosa.
Los síntomas incluyen diarrea acuosa, mucoide, generalmente sin sangre, fiebre de baja intensidad y rara vez vómitos. El desequilibrio hidroelectrolítico es una complicación frecuente.
En este caso, varios estudios demostraron la utilidad de los antibióticos, siendo el más recomendado el ciprofloxacino.
E. coli de adherencia difusa (DAEC)
La DAEC aparece dispersa sobre la superficie celular, la cual emite proyecciones de la membrana plasmática que envuelven a la bacteria. Existe muy poca información acerca de sus factores de virulencia.
Produce diarrea acuosa sin sangre ni leucocitos fecales.
 La Escherichia coli es una bacteria perteneciente a la familia Enterobacteriaceae. Forma parte de la flora normal del tracto gastrointestinal, pero al adquirir cierto material genético, puede volverse patológica, afectando principalmente a los tractos gastrointestinal y urinario. La E. coli es una de las causas más frecuentes de diarrea y se la clasifica de acuerdo al síndrome clínico que produce: diarrea acuosa, infantil, disentería, colitis hemorrágica, síndrome urémico-hemolítico, diarrea persistente del niño y de pacientes con VIH.
La Escherichia coli es una bacteria perteneciente a la familia Enterobacteriaceae. Forma parte de la flora normal del tracto gastrointestinal, pero al adquirir cierto material genético, puede volverse patológica, afectando principalmente a los tractos gastrointestinal y urinario. La E. coli es una de las causas más frecuentes de diarrea y se la clasifica de acuerdo al síndrome clínico que produce: diarrea acuosa, infantil, disentería, colitis hemorrágica, síndrome urémico-hemolítico, diarrea persistente del niño y de pacientes con VIH. Se trata de un bacilo gramnegativo móvil. Tiene más de 50 antígenos flagelares, alrededor de 100 capsulares y 170 somáticos. Esta bacteria elabora hemolisinas, citotoxinas y enterotoxinas.
Las gastroenteritis ocasionadas por E. coli se clasifican según el mecanismo patogenético, en 6 cepas:
 -E. coli enterotoxigénica (ETEC)
-E. coli enterotoxigénica (ETEC)-E. coli enteropatógena (EPEC)
-E. coli enterohemorrágica (EHEC)
-E. coli enteroinvasiva (EIEC)
-E. coli enteroagregativa (EAEC)
-E. coli de adherencia difusa (DAEC)
E. coli enterotoxigénica (ETEC)
La ETEC produce diarrea acuosa. Sobrevive en el agua y alimentos contaminados. Es causa común de diarrea en niños menores de 2 años y en turistas. El período de incubación es corto (12 hs). Hay náuseas sin vómitos y puede haber fiebre. La enfermedad dura alrededor de 24 hs (aunque puede extenderse hasta 5 días). Elabora dos tipos de toxinas secretoras: las toxinas lábiles al calor (relacionada a la toxina producida por Vibrio cholerae) y las toxinas estables al calor.
El tratamiento se basa en la rehidratación oral, mediante soluciones con glucosa y sodio. En la mayoría de los casos la enfermedad es autolimitada.
E. coli enteropatógena (EPEC)
La EPEC se asocia a diarrea esporádica, a brotes de los neonatos y a diarrea persistente en niños. Tiene dos tipos de cepas: las típicas (no producen toxinas) y las atípicas (carecen del plásmido EAF y por lo tanto no poseen la misma adherencia que la típicas). Tiene distribución mundial. Se transmite por vía fecal-oral, a través de las manos y por fomites contaminados.
Produce diarrea acuosa profusa con moco, la cual puede ser grave, con vómitos, deshidratación, fiebre de baja intensidad; si es persistente puede causar desnutrición.
La prevención se realiza mediante el adecuado manejo de alimentos y el aseo de las manos.
E. coli enterohemorrágica (EHEC)
Produce colitis hemorrágica y síndrome urémico-hemolítico. El principal reservorio es el tracto intestinal del ganado vacuno y la carme contaminada es fuente de infección. La transmisión más importante se da por alimentos o agua y de persona a persona.
El principal factor de virulencia es una citotoxina con efecto citopático sobre las células HeLa y Vero. Cuando la bacteria llega al intestino, se adhiere a la pared del mismo y produce la citotoxina, la cual inhibe la síntesis de proteínas de los enterocitos, conduciendo a la muerte de las células epiteliales, renales e intestinales. La EHEC produce daño severo en la mucosa del ciego y el colon.
El período de incubación dura entre 1 y 8 días. El cuadro clínico consiste en diarrea acuosa, inicialmente sin sangre, dolor abdominal y fiebre de corta duración, además de vómitos en la mitad de los pacientes. 2 días después, la diarrea se vuelve sanguinolenta con dolor abdominal tipo cólico. Los síntomas se prolongan por 10 días. El proceso enteral puede progresar y desarrollar síndrome urémico-hemolítico.
Las complicaciones son la deshidratación, colitis hemorrágica, síndrome anémico y la falla renal.
En cuanto al tratamiento con antibióticos, existen estudios con resultados contradictorios; hay reportes que indican que dicho tratamiento incrementa el desarrollo del síndrome urémico-hemolítico mientras que otros reportes demuestran lo opuesto. En general no se recomienda el tratamiento con antibióticos.
 |
| Pirámide de virulencia de E.coli *HUS: síndrome urémico-hemolítico |
La EIEC invade las células del epitelio intestinal, se multiplican y causan lesión. Están relacionadas con Shigella, causando una enfermedad similar. Se trata de una enfermedad muy poco frecuente.
Se caracteriza por diarrea acuosa, que puede progresar a diarrea sanguinolenta.
E. coli enteroagregativa (EAEC)
Las cepas de EAEC se adhieren a la mucosa intestinal y favorecen la secreción de moco, atrapando a las bacterias en una película de mucosidad. La infección se acompaña de efectos citopáticos sobre la mucosa intestinal con acortamiento de vellosidades, respuesta inflamatoria leve, edema e infiltrado mononuclear de la submucosa.
Los síntomas incluyen diarrea acuosa, mucoide, generalmente sin sangre, fiebre de baja intensidad y rara vez vómitos. El desequilibrio hidroelectrolítico es una complicación frecuente.
En este caso, varios estudios demostraron la utilidad de los antibióticos, siendo el más recomendado el ciprofloxacino.
E. coli de adherencia difusa (DAEC)
La DAEC aparece dispersa sobre la superficie celular, la cual emite proyecciones de la membrana plasmática que envuelven a la bacteria. Existe muy poca información acerca de sus factores de virulencia.
Produce diarrea acuosa sin sangre ni leucocitos fecales.
sábado, 4 de agosto de 2012
RESFRÍO COMÚN
RESFRÍO COMÚN
Se lo conoce también como infección de vía respiratoria superior o rinofaringitis aguda. Se caracteriza por ser una enfermedad aguda, leve y autolimitada. En general, su etiología es viral; han sido identificados varios virus como agentes causantes de esta infección. Los más frecuentes son los rinovirus (poseen más de 100 serotipos). Otros de los virus que pueden provocar resfrío son: coronavirus, virus parainfluenza, virus sincitial respiratorio, virus influenza, adenovirus, entre otros.
Existen diferentes vías de transmisión: por inhalación de partículas, virales aerosolizadas, gotas con virus que llegan a la conjuntiva o la mucosa nasal y a través de las manos.
El período de incubación dura de 1 a 3 días. Durante el mismo, el virus replica en la células epiteliales, estimulando la migración de neutrófilos al sitio de infección y la liberación de mediadores inflamatorios; se produce edema de la mucosa con sobreproducción de moco. Durante esta etapa existe diseminación del virus a partir de secreciones nasales (entre el segundo y el séptimo día).
La sintomatología comienza con rinorrea hialina, obstrucción nasal y estornudos; posteriormente, pueden presentarse rinorrea mucopurulenta, dolor faríngeo, cefalea, tos irritativa y luego productiva. Puede haber fiebre de bajo grado, mialgias, hiporexia y malestar general. Se observa la mucosa nasal hiperémica y edematosa, eritema conjuntival e hiperemia faríngea. A nivel pulmonar, pueden encontrarse estertores roncantes transmitidos. Los síntomas se extienden por 5 a 7 días, aunque la tos y la rinorrea pueden durar hasta 2-3 semanas.
El diagnóstico se realiza de acuerdo al cuadro clínico y al antecedente epidemiológico. Entre los diagnósticos diferenciales, se encuentran: la rinitis alérgica, rinitis vasomotora, sinusitis, faringitis, cuerpo extraño y el período prodrómico de otras enfermedades (sarampión, varicela, coqueluche y difteria).
No existe un tratamiento antiviral eficiente contra el resfrío común. Existe una gran cantidad de medicamentos que se comercializan (muchos de ellos son de venta libre), que contienen sustancias que lejos de ser beneficiosas, pueden ser perjudiciales. Entre dichos medicamentos, se hallan los antihistamínicos, descongestivos y antitusivos. Es necesario eliminar irritantes que puedan prolongar el cuadro como polvo, frío y humo del tabaco. Si bien es frecuente el uso de vitamina C para tratar el resfrío, no se ha demostrado su eficacia.
La prevención está orientada a la aplicación de vacuna de influenza y medidas para evitar la transmisión, como evitar el contacto con secreciones y el lavado de manos.
Se lo conoce también como infección de vía respiratoria superior o rinofaringitis aguda. Se caracteriza por ser una enfermedad aguda, leve y autolimitada. En general, su etiología es viral; han sido identificados varios virus como agentes causantes de esta infección. Los más frecuentes son los rinovirus (poseen más de 100 serotipos). Otros de los virus que pueden provocar resfrío son: coronavirus, virus parainfluenza, virus sincitial respiratorio, virus influenza, adenovirus, entre otros.
 |
| Rinovirus |
Existen diferentes vías de transmisión: por inhalación de partículas, virales aerosolizadas, gotas con virus que llegan a la conjuntiva o la mucosa nasal y a través de las manos.
El período de incubación dura de 1 a 3 días. Durante el mismo, el virus replica en la células epiteliales, estimulando la migración de neutrófilos al sitio de infección y la liberación de mediadores inflamatorios; se produce edema de la mucosa con sobreproducción de moco. Durante esta etapa existe diseminación del virus a partir de secreciones nasales (entre el segundo y el séptimo día).
La sintomatología comienza con rinorrea hialina, obstrucción nasal y estornudos; posteriormente, pueden presentarse rinorrea mucopurulenta, dolor faríngeo, cefalea, tos irritativa y luego productiva. Puede haber fiebre de bajo grado, mialgias, hiporexia y malestar general. Se observa la mucosa nasal hiperémica y edematosa, eritema conjuntival e hiperemia faríngea. A nivel pulmonar, pueden encontrarse estertores roncantes transmitidos. Los síntomas se extienden por 5 a 7 días, aunque la tos y la rinorrea pueden durar hasta 2-3 semanas.
El diagnóstico se realiza de acuerdo al cuadro clínico y al antecedente epidemiológico. Entre los diagnósticos diferenciales, se encuentran: la rinitis alérgica, rinitis vasomotora, sinusitis, faringitis, cuerpo extraño y el período prodrómico de otras enfermedades (sarampión, varicela, coqueluche y difteria).
No existe un tratamiento antiviral eficiente contra el resfrío común. Existe una gran cantidad de medicamentos que se comercializan (muchos de ellos son de venta libre), que contienen sustancias que lejos de ser beneficiosas, pueden ser perjudiciales. Entre dichos medicamentos, se hallan los antihistamínicos, descongestivos y antitusivos. Es necesario eliminar irritantes que puedan prolongar el cuadro como polvo, frío y humo del tabaco. Si bien es frecuente el uso de vitamina C para tratar el resfrío, no se ha demostrado su eficacia.
La prevención está orientada a la aplicación de vacuna de influenza y medidas para evitar la transmisión, como evitar el contacto con secreciones y el lavado de manos.
miércoles, 1 de agosto de 2012
LIBROS 100% RECOMENDABLES
Suscribirse a:
Comentarios (Atom)